医療機関で不妊を始めて最初に行うのは不妊因子を調べる検査です。ホルモンバランス、子宮の状態などの検査をします。医療機関によっては感染症(クラミジアなど)の検査を行うところもあります。検査により何等かの要因が発見されれば、不妊の要因となる因子と考えられ、治療を行います。これらの因子が見つからない場合を機能性不妊(原因不明)といいます。
内分泌・排卵因子
内分泌とは、内分泌腺で産生され血液中に分泌されるホルモンのことをいいます。不妊治療と関係のある代表的なホルモンとして下垂体から分泌される卵巣刺激ホルモンや黄体形成ホルモン、卵巣から分泌されるエストロゲンやプロゲステロンなどがあります。これらのホルモンの他にもプロラクチンや甲状腺ホルモンなども不妊と関係があるとされています。
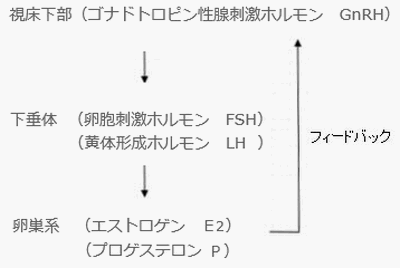
内分泌(視床下部ー下垂体ー卵巣系)
視床下部ー下垂体ー卵巣(子宮)が協調して働くことで正常な月経周期が成立します。この調節は上位中枢から卵巣系に向かう一方向のみではなく、卵巣で分泌されたエストロゲン(E2)が上位中枢(視床下部及び下垂体)に上行性に作用し、GnRHおよびLH、FSHの分泌を調整しています。この視床下部ー下垂体ー卵巣(子宮)系がそれぞれ影響しながら、微妙な調節系をつくっています。この調節系のどこかが崩れてしまうと月経周期や排卵などに影響を及ぼすことがあります。
[エストロゲンについて]
エストロゲン(E2)は、上位中枢から卵巣系に向かう調節系で最終的に分泌されるホルモンの1つです。様々な働きがありますが、その中で妊娠に関係するホルモンの働きをいくつか挙げると卵胞の成長促進、子宮内膜の増殖などがあります。また、排卵間近の卵胞が大量のエストロゲンを放出させ、脳に働き掛けることで「排卵が引き起こされる」ということも知られています。エストロゲン(E2)の分泌が低下すると卵胞が育たない、排卵しないなどが起こります。
[プロゲステロンについて]
プロゲステロン(P)もこの調節系で分泌されるホルモンの1つです。排卵後の卵胞が変形して形成された黄体から分泌されます。プロゲステロンの働きには子宮内膜の血流をよくし受精卵を着床させます。また、着床した受精卵に栄養が供給できるよう子宮環境を整えたり、子宮の収縮を抑え流産にならないよう妊娠を維持させるのに必要とされるホルモンです。プロゲステロン(P)分泌低下は、妊娠する環境づくり、妊娠の維持に影響を与え、不妊だけでなく不育症の原因となることもあります。
[月経周期について(参考)]
上位中枢から卵巣(子宮)系の調整系がきちんと働いているかどうかは、基礎体温表で知ることができる場合もあります。正常とされる月経周期は25日~38日間であり、基礎体温が二相性(低温期と高温期の体温差が0.3℃以上、高温期が 7日以上持続)にあてはまらない場合は排卵障害の(卵胞が成長していない)可能性も考えられ、調節系がきちんと働いていないことも考えらえます。
内分泌(高プロラクチン血症)
プロラクチンは下垂体前葉から合成分泌されるホルモンで、乳腺の発達、乳汁分泌、黄体機能の調節、免疫機能の調節など多彩な生理作用をもっています。女性の場合、プロラクチンの分泌欠乏による症状は乳汁分泌不全のみですが、高プロラクチン血症による症状は乳汁漏出、月経異常、不妊など複数あります。
プロラクチンは、出産後に分泌が急激に増加し、出産後2~3日で乳汁の排出が始まりますが、授乳によってプロラクチン分泌が持続します。プロラクチンは、LH、FSHの分泌を抑制するもので無月経や排卵が抑制されることがあり、高プロラクチン血症は、授乳中と同じ状態となり卵胞が成長しないことなどが考えられます。
プロラクチンは運動、食事、ストレスなどによって分泌が亢進されることもあり、その他に下垂体腫瘍、薬剤性(向精神薬、三環系抗うつ剤、降圧剤、胃腸薬、ピルなどのホルモン剤)、特発性、その他(甲状腺機能低下、胸壁疾患など)でも高くなる場合があります。
多嚢胞性卵巣症候群
卵巣に10mm程度の卵胞が卵巣外側にネックレス状に並ぶような恰好で複数存在し、この大きさからはなかなか成長せず、排卵障害を引き起すことがあります。多嚢胞性卵巣症候群の原因としては、男性ホルモンの分泌亢進を特徴としており、これは、LHと血糖値を下げるインスリンが通常より強く卵巣に働きかけるためだといわれいます。
チョコレート嚢腫
本来、存在するはずのない子宮内膜組織が卵巣に存在し剥離と増殖を繰り返すものです。卵巣内に古い血液が溜まり、黒っぽく粘性をもった状態がチョコレートのように見えることから名前がつきました。卵巣内の血流減少や卵巣自体が硬くなることもあるため排卵障害を引き起こすことがあります。
黄体機能不全
黄体機能とは、排卵した後の卵胞が黄体に変化して作られた器官からプロゲステロン(P)分泌が行われる機能のことです。このプロゲステロン(P)の働きにより子宮内膜の環境が整えられ、妊娠を維持することが可能になります。プロゲステロン(P)が不足し黄体の機能をはたしていない状態を黄体機能不全といいます。
黄体機能が正常に働くためには以下の全てが整う必要があります。
①正常な成熟卵胞育成と排卵があること
②FSH・LHの分泌が正常であること
③卵胞が黄体へ順調に変化すること
④子宮内膜の感受性が悪くないこと
⑤高プロラクチン血症などの疾患がないこと
このうちのどれか1つでも欠けると黄体機能不全になる可能性があります。
その他
少数ではありますが、早発卵巣機能不全(POF)や全身疾患(甲状腺疾患、糖尿病、副腎疾患)などの場合にも排卵障害を起こす可能性があります。
卵管因子
卵管は妊娠の成立に重要な役割を果たしています。
臨床検査で把握できること
卵子・精子・胚が通過できるだけのスペースがあるかどうか?(卵管内空の閉塞・癒着、卵管周囲との癒着)
臨床検査で把握できないこと
卵子のピックアップ障害、受精する場所、胚が成長する場所があるかどうか?

これらの臨床検査で把握できること、把握できないことのうち1つでも障害されると妊娠を成立させることができない場合があります。卵管内部の閉塞や卵管周囲との癒着は、開腹手術における癒着や骨盤内感染、子宮内膜症による癒着などさまざまあります。卵管閉塞および卵管周囲の癒着は、クラミジア感染によるものも多く、クラミジアに感染しても無症状のことが大多数で感染に気がつかないこともあり、知らないうちに癒着が進行してしまう場合があります。
子宮因子
子宮内膜症や子宮筋腫などの変化が子宮に起こった場合でも不妊症の原因になる場合もあります。それらについて不妊との関係を簡単にご紹介いたします。
子宮筋腫
粘膜下筋腫
子宮内空に突出し、子宮内空を変形させるため妊娠の障害になることが多い。
漿膜下筋腫
子宮から外に突出し子宮内空が変形しないため妊娠の障害になりにくい。
筋層内筋腫
子宮筋腫の大部分を占める。
妊娠を障害するかどうか?は、子宮内空が変形してるかどうか?が問題となります。
子宮筋腫は、着床障害との関連性が高いですが、精子が卵子へ到達することを妨げたりすることの原因になる場合もあります。また、子宮筋腫による症状(過多月経や月経困難症など)が強い場合には、妊娠の障害となっている可能性が高いこともありますので病院での検査をおすすめいたします。
子宮内膜症
要因のひとつとして挙げられていますが、子宮内膜症では絶対妊娠できないということではありません。また、詳しいこともほとんど解明されていません。ただ、子宮内膜症で考えられるのは着床障害ですが、それ以外にも子宮の血流障害や卵管圧迫などを起こすことが考えられています。
子宮内膜症を長期間放置すると、骨盤内での癒着が強くなり骨盤内臓器の可動域がなくなる『凍結骨盤』になることがあります。『凍結骨盤』は不妊の要因になることがあるため、月経時の下腹部痛や腰痛など、徐々に痛みが強くなり痛み止めなどの薬を使っても効果がない!または、使用頻度が増している場合などは放置されないことをお薦めいたします。
子宮奇形
要因になる場合とならない場合があります。
その他
子宮空内ポリープ → 着床障害を引き起こすことがあります。
アッシャーマン症候群 → 子宮空内の癒着により無月経や月経量が減少する状態で着床に影響を与えることがあります。
頸管因子
排卵期の頸管粘液量低下などにより精子が子宮へ到達しにくくなり、卵子と精子の受精を妨げることがあります。
免疫因子
女性の身体にとって、精子は存在しないものであり基本的には異物となります。しかし、妊娠できる身体の状態の時は精子が子宮や卵管内に入ってこれるように免疫学的寛容(異物を見逃す)が働くと言われていますが、何等かの原因によりこの免疫機構が崩れてしまった場合に精子に障害を与える抗体や精子の運動を停止させてしまう抗体などを産生してしまうことがあります。これにより精子の卵管到達や受精に影響を与えてしまう場合があります。
これは、受精卵においても胎盤においても同じで免疫寛容が働くようになっています。しかし、この免疫機構が崩れていると、妊娠に繋がりにくくなってしまいます。
機能性不妊(原因不明)
さまざまな検査を行い、明らかな原因が見つからない場合に診断されます。しかし、原因がないのではなく、検査で原因を見つけられなかったいうのが正しいのかもしれません。
原因のひとつとして考えられるのは、精子や卵子の妊孕性(妊娠する力)の低下があります。この妊孕性については調べる方法がなく、年齢を重ねることにより妊孕性の低下があると考えられています。その証拠として夫婦の年齢が高くなると機能性(原因不明)と診断される割合が一般的に高くなる。との報告もあります。
これらの他の不妊因子
女性の体形や普段摂取している栄養素(ビタミンD不足など)や子宮内フローラなども不妊と関係しているのはないか?と言われています。それらの詳しい内容は『教えて妊活』で紹介しています。
〈補足〉
卵巣予備機能(AMH)= 妊孕性(妊娠する力を持った卵子)ではありません。
AMHは、原始卵胞から胞状卵胞までの時期にある卵胞の細胞から分泌されるホルモンで発育する可能性のある原始卵胞数を知るための検査であり、AMH値が低いから妊娠ができないということではありません。現在、妊孕性(妊娠する力を持った卵子数)を知るための検査法はまだ見つかっておりません。
原始卵胞は、生まれたとき約200万個ですが、思春期頃には約20~30万個まで減少するといわれています。月経1周期の自然排卵では、約1000個の原始卵胞を約190日かけて1個の主席卵胞へと絞り込み、成熟させます。これ以外にも原始卵胞の閉鎖が自然とおこるため40歳以降では約1万個まで減少するといわれています。そのため、年齢を重ねるとAMH値が低くなるのが普通です。ただ、20歳代や30歳代の方でも低い方もいらっしゃいます。しかし、この数値が低いだけで妊娠しない!ということでもありませんし、あっという間に原始卵胞がなくなってしまうということでもありません。ですから、この数値のみにこだわり過ぎないことも大切だと考えております。